消毒液を再入荷しました!

安心の日本製、消毒液再入荷できました!!!
お買い求めの際はあさば整骨院までお越し下さい!
お電話でのお問い合わせはできませんので、あらかじめご了承ください。
2020年 4月 30日 2:51 PM

安心の日本製、消毒液再入荷できました!!!
お買い求めの際はあさば整骨院までお越し下さい!
お電話でのお問い合わせはできませんので、あらかじめご了承ください。
2020年 4月 30日 2:51 PM
運動中の視野は鍛えられるのを知ってしましたか?
毛様体筋(もうようたいきん)という筋肉が目の中のガラスを厚くしたり薄くしたりしています。
ガラスの厚みを変えることで遠くを見たり、近くを見たり、目標物にピントを合わすことができるのですが、試合前など緊張している時は身体のさまざまな筋肉が緊張するのと一緒で、目の毛様体筋も硬くなり視野が狭くなってしまうのです。
スポーツ中はまず目で目標物をとらえ、その目標物や的に向かってアクションを起こしますので、目のトレーニングをするとスポーツ中の能力が向上します。
是非やってみて下さいね!
2020年 4月 25日 5:00 PM
本日、4月25日(土)21時からインスタライブ配信をします!
今回は【たったこれだけ?スポーツ能力を劇的に変える朝の習慣!】を紹介します!

前回のインスタライブは約260名の方に来ていただきました!たくさんのメッセージありがとうございました!
今回も子供たちやスポーツ好きな方々の役に立てたらうれしいので、何か質問等ありましたらどんどんライブでメッセージを送ってくださいね!
それではお待ちしてます!
インスタライブ配信
あさば整骨院Instagram:https://www.instagram.com/asaba.seikotsuin
※フォローをするとライブ配信を視聴することができます
話し相手:波多野和也
日本代表経験を経てNBAサマーリーグに挑戦、3度の日本一、5度のオールスター選出などの経歴をもち、14年間のプロ生活を引退、現在は静岡でバスケットボールスクールやイベントを中心とした会社【WITH J PROJECT株式会社】を設立し運営。その活動が各メディアでも大きく取り上げられている。



2020年 4月 25日 12:41 PM
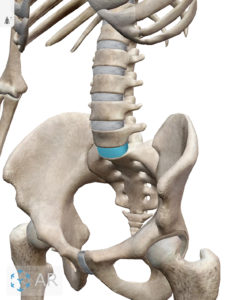
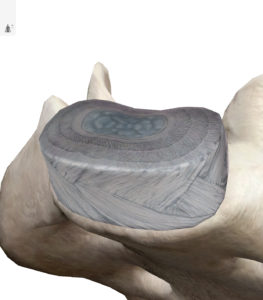
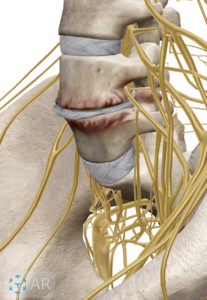
腰部椎間板は腰椎という骨それぞれの間にある介在物で、線維輪(せんいりん)と呼ばれる被膜とコラーゲン線維が取り巻く線維軟骨からなり、中心は髄核(ずいかく)と呼ばれるプロテオグリカンを含む柔らかいゲル(ゼラチン)状の極めて弾力性に富んだ物質がありますが、加齢による変性やスポーツによる強すぎる外力により椎間板が逸脱すると、周辺の靭帯や神経を圧迫し痛みやしびれなどの神経痛を引き起こします。
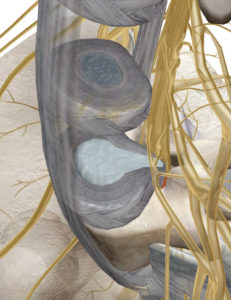
腰椎の4番と5番の間(L4/L5)、腰椎の5番と仙骨の1番の間(L5/S1)に椎間板ヘルニアが生じることが多く、圧迫される神経根はL5かS1の神経根であるため、それらが構成している坐骨神経領域に症状が出現することが多いです。(坐骨神経痛の発症)
椎間板にとって重要な衝撃吸収材(クッション材)となっており、髄核と線維輪は衝撃に合わせて自由に変形して伸びることにより関節の機能を持たせ、腰の様々な運動を可能にしています。
頸部と腰部ではこの椎間板は前面の方が背面よりも厚みがあるためこのような部分が湾曲しています。
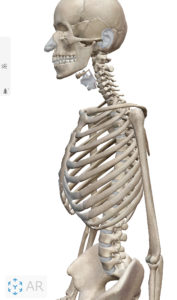
腰痛(安静時・運動時)、腰の湾曲、下肢の神経症状、知覚異常(しびれの出現や温かさを感じづらいなどの症状)、筋力低下、腱反射低下(運動神経の異常)などが出現し、L5、S1神経領域の症状を訴えます。
日常生活においても、朝起き上がる時、くしゃみや咳をする時、靴下を履く時などの際に痛むなど、様々な場面で痛みが出現します。
レントゲン(X線)検査、MRI検査、SLRテスト、FNSとスト(徒手検査では神経刺激テストとなるため慎重に行う必要があります)
〔痛み症状が全くない人でも、別の症状でMRI検査をしたところヘルニア像が偶然発見されることがあります。そのため、発症の条件には神経根の圧迫が深く関わっています。つまりヘルニア(飛び出ている髄核)が残っていても神経根の圧迫さえ取れれば痛みが取れるケースが多いことを意味しています〕
中年層30~40歳代で起こる場合が多く、偏った運動、中腰姿勢や作業が続いたり、筋肉の過緊張によるさらなる椎間板への圧力の上昇、下位交差性症候群などによる障害(治し方で説明)、変性の始まりが原因で発症しますが、若年層10~20歳代ではスポーツやトレーニングによる外力により起こることが多いです。
中腰+捻りや側屈などの力が繰り返されると椎間板にかかる圧力が増すため、そのような条件が重なると発症しやすくなります。
〔雑巾に水(内容物)を含ませて、握力による”圧迫力”だけよりも、”圧迫力”と”捻り”を加えると水(内容物)は外に勢いよく出るのと一緒です〕

重度のものであれば手術、神経ブロック(ブロック注射)などが適応になる可能性がありますが、それ以外は物理医療機器、手技療法、運動療法で徐々に改善していきます。手術後の治療やリハビリに関しても同様の以下の手順のように進めていくと早期回復します。
例えばブロック注射を打って疼痛抑制(痛みを麻痺させて抑えてくれる方法)をしても、腰椎-骨盤の機能障害を残したままならば、痛みは一時的に改善するだけで根本的な治療にはなりません。大切なのは柔軟性と安定性などの機能を改善させることです。
腰椎椎間板ヘルニアによる腰痛はある人は、必ずこの傾向になります。下位交差性症候群(かいこうさせいしょうこうぐん)とは腰椎-骨盤に関わる関係のことを指します。
この機能(柔軟性・安定性)障害を解決しないで日常生活やスポーツに復帰すると、その後さらに症状は悪化し、手術の適応になる患者様はとても多いです。
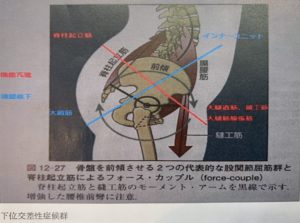
下位交差性症候群とは、腰椎椎間板ヘルニアや脊柱管狭窄症でも診られますが、ある筋肉は過緊張状態になり、またある筋肉は働かず弛緩し過ぎてしまい、椎間板にかかるストレス(圧力)が上昇し、腰-骨盤関係の均衡が崩壊している状態のことを言います。
治療のポイントは、腸腰筋(大腰筋・腸骨筋)、腰方形筋、脊柱起立筋、小殿筋、仙結節靭帯、腸腰靭帯、股関節後方の関節包周辺の拘縮(瘢痕、癒着、スパズムとも言います)を専用の深部温熱治療器で柔軟性を確保します。
股関節の柔軟性の向上を同時に行うと、腰の運動を助け、結果的に椎間板にかかる圧力が減るので、股関節周りの柔軟性の強化も大切です。
〔※ 腰椎椎間板ヘルニア、糖尿病性末梢神経障害、脊柱管狭窄症、頚椎症、瘢痕拘縮(はんこんこうしゅく)の大きい関節などは表在知覚(温覚)、深部感覚(振動覚や圧覚)が低下しているケースが多いため、周辺組織を柔らかくする際、温熱を入れる時などは熱傷などには充分に気を付けましょう〕
柔軟性が充分に確保されたことを確認してから、今度は腹横筋、骨盤底筋、多裂筋深層を含むインナーマッスル(インナーユニット)、大殿筋、中殿筋といった筋肉の促通(筋肉を働かせていく)ことをしていきます。
そうすると痛みの抑制だけでなく、機能障害の改善もできるため、復帰がスムーズで再発を抑えることができます。
柔軟性・安定性の改善に向けたアプローチは、それぞれ専用の医療機器を投射していきます。うつ伏せや仰向け状態で手技による刺激は椎間板にさらなるストレス(内圧の上昇)をかけるため良くありません。また、神経根の圧迫は体の深い部分に発生しているため、マッサージや手技によるアプローチは不可能です。しっかり医療機器を当てて治していきましょう。
腰椎の内圧を高める最大の原因は、日常生活やスポーツ中の姿勢にあります。不良姿勢が原因で椎間板への圧力が上昇し、下位交差性症候群が起こり、症状の悪化、再受傷などというサイクルになりますので、日常生活の姿勢にいかに注意して過ごせるか、ということが治すポイントになります。
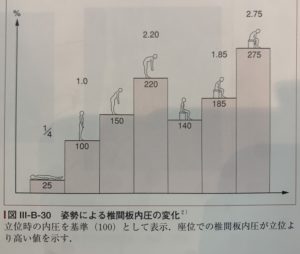
ここの図で示すように座った状態の猫背姿勢は、立った状態の猫背姿勢よりも椎間板にかかるストレスは強いことがわかります。座った状態が長くつ続く場合は、腰と背もたれとの間にクッションなどを置き、腰が丸まらないように気を付けるなどの処置をしましょう。
立った状態でも中腰で床から荷物を持ち上げるなどの際はさらに強い内圧がかかりますので、できるだけ荷物に近づき、腰を丸めないように膝を使って持ち上げるなどの工夫をして、腰のかかる負担を減らしましょう。
日常生活のちょっとした注意で椎間板のストレスのかかり方が変わってきます。
普段なかなか腰のケアをできない方は、腰部にしっかりパットのあるサポーターをすると、症状の悪化を防げますので、ぜひ使ってみましょう。


2020年 4月 24日 4:48 PM
オスグッドとも略されて呼ばれますが、正式名称はオスグッド・シュラッター病(Osgood-Schlatter病)と言い、脛骨(すねの骨)にある脛骨粗面(けいこつそめん)部の痛みで、特に発育期(11~13歳)の男子競技者に多くみられる障害です。
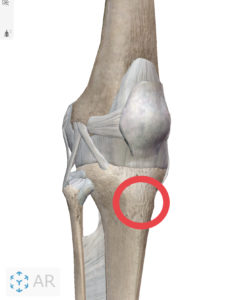
脛骨粗面(結節)部の疼痛(痛み)、膨隆(ふくらみ)、腫脹(腫れ)、圧痛(押した痛み)、運動痛などがあり、症状が悪化すると痛みと共に膨隆や腫脹も強くなります。
スポーツをすればする程症状が悪化するため、適切な処置が必要です。
バレーボール、サッカー、バスケットボールなどのスポーツの練習で、大腿四頭筋の繰り返しの牽引力がまだ柔らかい脛骨粗面(結節)の骨軟骨に加わることでその一部が剥離・修復を繰り返し、炎症を引き起こし痛みが出てきます。
まずは痛みのある患部に骨専用の治療器を投射し、炎症を抑制させ、その次に患部に負担のかからないような体づくりを指導していきます。
この症状がある子の多くはスポーツ中の間違った筋肉の使い方が続き、大腿四頭筋の過緊張状態が長期化している子が多いです。大腿四頭筋、ハムストリングス、股関節のアライメント(骨のはまり具合)、腓骨筋などのバランスを調整し、間違った使い方を強制していきます。運動指導では特に踏ん張って膝を曲げた時の股関節-膝-足首の使い方をスクワット動作などで教えていきます。
残念ながら変形してしまった骨に関しては元通りにはなりません。痛みを我慢して間違った体の使い方を繰り返せばさらに骨は膨隆し、骨形成が完了する男子は18歳、女子は16歳まで症状や変形が継続します。
そもそも大腿四頭筋は白筋(はっきん)・速筋(そっきん)と言って、糖質を燃焼させて爆発力のある強い力を短い時間で発揮することに向いている筋肉です。長時間継続して使うことに向いている筋肉ではないので、この筋肉ばかり長時間使っていれば当然怪我をします。
選手たちは練習で一生懸命になると、だんだんと間違った使い方をしてしまいますので、患部の圧痛が消失するまでは医療機器を投射したり運動療法などの治療が必要です。(当院では患部の圧痛がなくなれば完治としています)
また、練習中は必ずサポーターやテーピング、オスグッドバンドなどを使用し、患部に負担をかけないようにしましょう。

間違った体の使い方のまま高校などに進学すると、練習強度の高さから身体が耐えられなくなり、さらに大きな怪我に発展してしまいます。痛みという体の精一杯の叫びを聞き逃さないように、今後のスポーツ人生のために早期に治療を開始しましょう。
オスグッド関連記事
2020年 4月 22日 4:36 PM
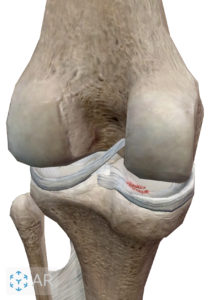
後十字靭帯〔PCL(Posterior Cruciate Ligament)〕は、膝関節の前十字靭帯の後方にある大腿骨(太ももの骨)と脛骨(すねの骨)を結ぶ靭帯です。この靭帯の損傷や断裂は柔道やフットボールなどのコンタクトスポーツの接触時に発症することがほとんどです。
脛骨と大腿骨を結ぶ強靭なひも状の靭帯で、脛骨の後方移動(後方へのズレ)することを防ぎ、膝関節を安定させる支持機構といった役割があります。
膝関節は腫脹(PCL損傷・断裂することで出血し関節内に血腫がたまる)、関節可動域制限、疼痛増強の(痛みが強い)ため歩行ができないこともあります。しかし、経過と共に歩行可能になります。陳旧例になるとPCLの単独損傷であればACL(前十字靭帯)損傷後のような膝崩れ現象を繰り返すことは少なく無症状であることも少なくない。スポーツ復帰した場合は漠然と”トップスピードに入れない””踏ん張った時に力が入らない”などの症状を訴えることもあります。
立て膝の状態で転倒した際に起こることが多いです(膝屈曲位で膝前面を打撲するような動作)。他にも膝の過伸展、過屈曲、脛骨前面の打撲など、ほとんどが接触によるものが原因です。
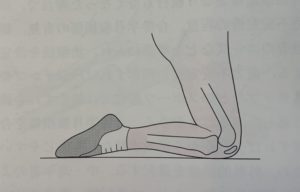
また、ラグビーのフォワードの競技者など、普段膝の打撲が多い選手はいつ怪我をしたのかわからない場合もあり、診察時に偶然発見されることも少なくありません。
PCL単独損傷において半月板や軟骨損傷を合併する頻度は少ないですが、まれに大腿骨内顆部の関節軟骨の損傷や半月板損傷を合併することもありますので、スポーツ中の接触で痛み、もしくは腫れなどが膝に出た場合は必ず検査しましょう。
レントゲン検査(膝立て90度で撮影は有効)、MRI検査、後方引き出しテスト、サギング(sagging)徴候
単独損傷であれば手術をしないことが多いです。しかし、ACL損傷や半月板損傷、軟骨損傷などの合併症、膝の不安定感が強い場合は手術の対象となります。
あさば整骨院では手術なしであれば疼痛(痛み)の緩和→関節可動域の改善→筋力増強→動作訓練へと、それぞれ専門の医療機器を投射しながら進めていきます。
積極的な筋力強化(腓骨筋、大腿四頭筋、臀部の筋肉群)を行い、スポーツや日常生活動作レベルへの復帰を目指します。
3~6カ月の治療で軽快することがほとんどなので、少なくともその期間は治療を行いましょう。
手術後の治療やリハビリであっても同様に関節可動域の改善から進めていきますが、ACLの手術後とは異なり後十字靭帯への移植腱に常にストレスが加わるため、後療法は慎重に行っていきます。膝装具を3週間程度、その後から可動域訓練ですが、3カ月間は深屈曲は禁止とします。
早期から大腿四頭筋の筋力強化は積極的に行い、ジョギングは3カ月、スポーツ許可は6カ月、競技復帰は7~9カ月の期間が必要です。
必ずアクティブサポーターをして訓練していきましょう。

これらリハビリのおいても医師との連携で治療が可能ですので、ぜひご相談ください。
2020年 4月 22日 11:22 AM
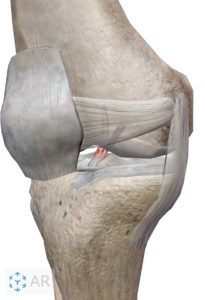
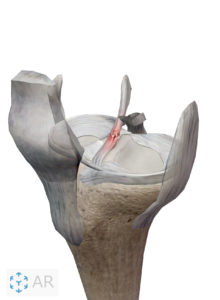
膝の大腿骨と脛骨を結ぶ前十字靭帯〔ACL(anterior cruciate ligament)はスポーツ中によく起こるケガの一つでACL単独損傷の多くは非接触型と言い、外からの力(外力)で起こることは少なく、自分自身の動作で損傷してしまうことが多いです。
脛骨の前方への不安定性、下腿内旋、過伸展の制御
急激なストップやジャンプなどの動作で膝軽度屈曲位で大腿四頭筋が急激に収縮した際に脛骨が引っ張られるのですが、ACLは脛骨が前方へ逸脱しないように制限するとても重要な機能を有しています。
スポーツ中や日常生活における膝崩れ現象、脛骨の亜脱臼、膝前方不安定感、スポーツ中の受傷後は腫れや痛み、可動域制限が徐々に強くなってくるなどの症状があげられる。
ACLは特にスポーツ活動中に損傷する場合が多く、ラグビー、柔道、サッカー、バスケットボールなどのコンタクトスポーツ中の接触の時に起こる接触型と、直接接触せずにジャンプや急なストップ動作などで膝に捻りなどの力が働くことで損傷する非接触型があます。
受傷時は選手曰く、膝が”ガクッとした””ブチッと音がした””膝が内側に入った感じがした”などを訴えることが多いです。
急停止、方向転換、着地などの動作時、ニーイントゥーアウト状態(膝外反強制)で断裂するケースが多発しており、特に女性が男性の2~8倍多いとの報告もあります。膝の外反とは、いわゆるⅩ脚のような状態のことです。女性に多い要因として膝外反の角度が大きいこと、関節弛緩性が高い、股関節内旋が大きいなどがあげられる。
MRI検査、前方引き出しテスト、ラックマンテストなど
靭帯の微少損傷など軽度なら保存療法、部分断裂・完全断裂など中等度~重度なら手術をするといったように、損傷の程度やスポーツ復帰レベルによって手術の有無が変化するため、医師との相談が必要となります。
手術をした後はギプス固定を長期間するため関節軟骨への悪影響や関節拘縮を起こしやすくなるため、当院では関節内に深部温熱治療器を投射する事によってこれら瘢痕・癒着を取りに除いていきます。
膝関節の拘縮やアライメント異常が残存している状態で負荷の強い筋力トレーニングをすると膝崩れを繰り返し、半月板損傷による引っ掛かりや二次的に水腫を生じやすくなってしまうため、まずは十分な柔軟性の改善が必要です。
関節可動域訓練を充分に行いながら荷重なしでの単関節運動、膝や臀部周りの筋力トレーニングを徐々に行っていきます。もちろん最新のEMS電気を併用するので早期復帰が見込めます。
当院で採用している復帰プログラムの大まかな目安はこちらです↓
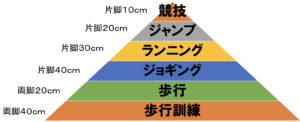
術後3週間後くらいから荷重開始運動を徐々に行っていきますが、例えば床上40cmの高さの椅子に座り、そこから反動などの勢いを一切使わず片脚立ち→座位をゆっくり10回繰り返し、痛みや膝の外反が見られなかったらジョギング訓練開始するなどの基準を作っている為、さまざまな患者様の目標に応じて対応させていただいております。
日常生活レベルに戻りたい患者様もいればスポーツの試合をするレベルに復帰したいプロアスリートの方もいらっしゃるので、このように目標設定をし、その目標に向かって治療やリハビリを行っていきます。
固定期間、可動域訓練、荷重訓練、全荷重、ジョギング、スポーツ許可までおおよそ6カ月かかり、スポーツ競技復帰まで含めると治療・リハビリの全期間は7~9カ月が目安となります。
焦りすぎてこの過程を無視してスポーツに戻っても選手生命を短くするだけです。
徐々に動けるようになってきたら、必ずアクティブサポーターで補助をしながらリハビリをしましょう。患部の保護と再発防止に役立ちます。

スポーツに復帰する際も必ずサポーターをつけるべきです。サポーターをつけないで練習するということは、命綱のないバンジージャンプをするのと一緒です。
しっかり、確実に、プログラムを遂行していきましょう。
2020年 4月 21日 8:57 PM
膝にある半月板をスポーツや加齢などの要因により損傷し、試合や日常生活に支障が出るものを言います。
半月板(meniscus)は膝関節の脛骨と大腿骨の間にある介在物です。半月板を上から見ると内側半月はC字型、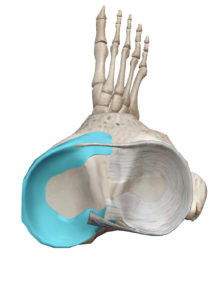 外側半月はO型に近い形で、内・外側半月の形状に差があります。
外側半月はO型に近い形で、内・外側半月の形状に差があります。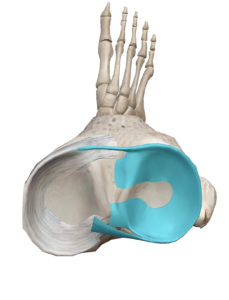 半月板は血管に乏しい組織ではありますが外1/3には血管があり、その部分周辺は半月板の治癒・再生に役立ちますが、それ以外の場所は滑液に栄養され、再生能力はありません。
半月板は血管に乏しい組織ではありますが外1/3には血管があり、その部分周辺は半月板の治癒・再生に役立ちますが、それ以外の場所は滑液に栄養され、再生能力はありません。
水腫(膝の水)は通常見られないことが多いですが、半月板の外縁がささくれ状に損傷を起こしているケースは、関節包の滑液を刺激し関節水腫を起こすこともあります。
半月板の断裂の状態から、縦断裂・横断裂・水平断裂・混合断裂(バケツ状断裂・L字状断裂・ドーナツ断裂)に分けられ、損傷の程度はグレードⅠ~Ⅲに分けられます。
関節面にかかる荷重の伝達・分散、膝の安定(スタビライザー)、関節の潤滑の役割を持ち関節内の適合性を良くしています。
最も一般的な原因は、膝に荷重がかかっている時に捻ることで、様々なスポーツ活動中に起こる可能性があります。
高齢者では、時間の経過とともに軟骨が薄く弱くなるため捻ったり、立ち上がったりといった日常生活動作で断裂しやすくなります。
専門的に言うと、大殿筋、中殿筋、小殿筋、大腿四頭筋、大腿二頭筋、半腱様筋、半膜様筋の緊張や筋力低下による安定性の欠如、膝蓋下脂肪体の柔軟性不足、加齢による変形、運動不足などによる半月板内(同一部位)へのストレスが生じ損傷を起こします。
屈伸運動、階段の昇降で痛みがあり、ロッキング(locking)症状、腫れがみられることがある。
MRI検査、アプレイテスト(圧迫テスト)、マックマレーテスト
まずは、深部温熱治療器を投射しながら、膝蓋下脂肪体の柔軟性を向上させて膝蓋靭帯、膝蓋骨、半月膝蓋靭帯の可動性を出していきます。半月板に付着している組織の可動性を上げることで、半月板の可動性が上がります。
半月板の可動性が上がると関節内の滑液(潤滑液)が循環しはじめ軟骨にも栄養を与え、膝の機能が回復していきます。
また、膝関節の伸筋群、屈筋群のアンバランスが原因で半月板のスムーズだった前後移動に制限が出て障害が起きていますので、CPM〔(Continuous passive motion)受動的に動かしていく運動療法〕を行い、半月板の前後方向の可動性を回復させていきます。ヒールスライドなどの運動を行っていただくための指導をします。
ヒールスライド、大腿四頭筋ストレッチ、ハムストリングストレッチ、股関節外旋筋群のストレッチ、股関節のアライメント(骨の並び)矯正
これら運動は治療経過を診ながらしっかりと当院で指導させていただきます。
殿筋群(大・中・小殿筋)の促通の確保が安定性の改善には最重要です。偏った身体を戻すには医療機器で筋肉に刺激をしながら働かしていくのが最も早い回復の方法です。
臀部の筋肉群がしっかり働いてきたら次に内側広筋・外側広筋などの広筋群を行い、必要に応じてハムストリングス、腹部インナーマッスル部の改善をしていきます。
冒頭でも示したように、半月板は一度断裂をすると再生能力がない部分が多いので、日常生活やスポーツ中に支障が出る場合は手術の可能性があります。手術をした方、しなかった方問わずこれら治療・リハビリ手順を行うとスムーズに復帰できます。
また、スポーツ中は特に激しい負荷が患部にかかりますので、必ずサポーターをして復帰プログラムを行っていきましょう。


2020年 4月 21日 4:08 PM

約260名の方が見に来てくれました!
見に来てくれた方、メッセージをくれた方、ありがとうございました!
今回はプロ選手達が最も好むサポーターやスパッツの話、動体視力アップのトレーニング方法をしました!
また土曜日お楽しみに!
2020年 4月 21日 10:37 AM
 膝の軟骨の機能低下から軟骨のすり減りが起こり、骨の形が変形していき、痛みや腫れ、見た目の変形などを伴い日常生活に支障が出てきます。
膝の軟骨の機能低下から軟骨のすり減りが起こり、骨の形が変形していき、痛みや腫れ、見た目の変形などを伴い日常生活に支障が出てきます。
レントゲン上では骨棘、内側関節裂隙の狭小化、内顆の骨硬化像が見れられる。進行程度の評価はレントゲン上で関節の隙間の大小で評価されます。ステージ0の正常からステージ4の裂隙消失まで評価されます。
遺伝的要因、骨密度、肥満、ホルモンバランスの異常、40歳以上の方に発症する例が多く、高齢になるほど発症率は上がり、女性が男性よりも2倍多いことが分かっています。
総数でいうと日本全国でこの症状がある方は約3000万人程度いると言われています。
英語でOsteoarthritisと言い、そこからよく”OA”と略されて表現されることがあります。
そのような変形性膝関節症(OA)の治療方法を書くために、まずはその症状になるまでのメカニズムから解剖していきましょう。
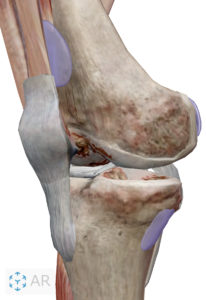
膝関節はヒトの体の中で最大の関節です。
最大の関節がゆえに様々な筋肉や靭帯、半月板や脂肪組織によるクッション材、神経など、お互いに助け合って膝関節を守っています。
しかし、偏った運動、加齢や体重の増加、不良姿勢などが引き金となり、膝を支えている(中殿・大殿・大腿四頭・内外転・ハムストリングスなどの)筋肉群の機能低下を生じ、膝関節の不安定状態を起こします。
不安定性が高まると本来膝関節が苦手な動き、側屈(内外反)や捻り運動がわずかに起き、深部感覚受容器(関節の位置の感覚、運動の状態、体にかかる抵抗感、関節にかかる重量などを感知する感覚)の機能低下を起こし、半月板や軟骨の摩耗(まもう)・擦り減りが徐々に発生し、進行していきます。
運動(開始)時痛、関節液貯留(膝の水)、朝のこわばり、関節裂隙(れつげき)の圧痛などがありますが、患者様によってさまざまな症状が出ます。
変形してしまった骨に関しては手術をするしかありませんが、変形があっても痛みが改善していく例が多いのも事実です。
歩いたり立ったりする時は膝の屈伸運動が伴いますが、この運動の際にわずかに”複雑な動き”をしながら屈伸運動を可能にしている関節なので、この”複雑な動き”が失われると軟骨の同じ場所ばかり接触し擦り減るようになります。
膝関節本来の”複雑な動き”を、変形している状況下でもできるだけ出してあげることが、痛みを改善する最大のポイントとなります。
上述したように、膝関節はヒトの最大の関節なので、様々な要因が重なって結果的に軟骨が擦り減ります。
軟骨が擦り減っているからと言って、軟骨だけの治療では不十分です。
治療の方法は2つ。
【柔軟性の改善】と【安定性の改善】です。
「まずはトレーニングをしましょう」これは正しくありません。膝を安定させるためにトレーニングを開始する治療院も多いと思いますが、ほとんどの患者様がそのようにリハビリをしたけど全く良くならなかったと言い、転院されてきます。
膝の痛みを改善させるには、まずは柔軟性の改善がとても大切です。
ここで、膝の不安定性があるのに、なぜ柔軟性から改善するの?という疑問も出てくるかと思います。
この症状は偏った膝の使い方によって症状が悪化してきます。ある部分は過度の緊張状態になり、またある部分は弛緩状態。筋トレで膝周りを強化すると周辺全て過緊張状態になり、膝関節内の圧力(関節内圧)がさらに上昇し、水が溜まっている場合は反射的に大腿四頭筋の筋活動を低下させる結果になります。
つまり、初期に膝周りの筋トレをすればするほど筋肉の働きが落ちてしまうのです。
この場合は緊張状態にある、いわゆる癒着・瘢痕部分を緩めていくと関節内圧の均衡が保たれ、膝本来の複雑な動きができてきます。そうなった後に安定性の改善なのです。
ということで、痛みの改善にはまずは【柔軟性の改善】
充分に柔軟性が獲得できたら最後に【安定性の改善】です。
柔軟性を改善するポイントは膝蓋下脂肪体(しつがいかしぼうたい)、膝窩、関節裂隙、膝蓋上嚢(しつがいじょうのう)です。
この中でも膝蓋下脂肪体のアプローチは大切です。
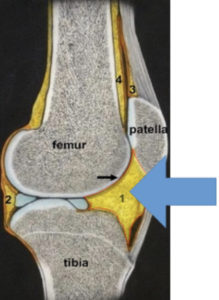 この脂肪体はその名の通り脂肪組織ですが、こんなにも広範囲に存在します。痛みを感知するセンサーがとても豊富で、半月板などと同じくクッション材の役割も果たしているため、硬くなって機能低下してしまったこの部分を改善していく事が膝の柔軟性改善には必要なのです。
この脂肪体はその名の通り脂肪組織ですが、こんなにも広範囲に存在します。痛みを感知するセンサーがとても豊富で、半月板などと同じくクッション材の役割も果たしているため、硬くなって機能低下してしまったこの部分を改善していく事が膝の柔軟性改善には必要なのです。
当院では脂肪体やその周辺の柔軟性を出すために医療機器で”熱”を入れます。膝関節周辺には膝蓋下脂肪体の他にも脂肪組織が多いのですが、多いのにも関わらずマッサージで治そうとしている患者様がいらっしゃいます。
それでは改善しません。
スーパーで買う牛肉や豚肉の脂肪を見ると白いと思いますが、人間も同じように白や黄色がかっています。つまり血管がないのです。筋肉の部分には豊富に毛細血管が通っているため、動けば血流の上昇とともに筋温は上昇します。ところが脂肪組織は血管がないため自ら発熱することはできません。硬くなった脂肪組織を柔らかくするには、物理的に”熱”を入れることが最も大切なのです。身体の奥にあるものなので、そこまで届く温熱治療器を投射していきます。
あさば整骨院では特にこの温熱治療器にこだわりを持ち、医療の世界最高峰、ドイツから取り入れた医療機器を用いて投射していきます。
膝周りの筋肉トレーニングも大切ですが、立ったり歩いたりなどの初動の際に痛むことが多いので、その際に働いている筋肉も鍛えないといけません。
動き初めに働き、膝関節を安定させている筋肉は中殿筋や大殿筋です。この筋肉なくして膝痛の改善はできません。
この筋肉はエクササイズで改善させるのは至難の業なので、EMSという、電気刺激治療器で強制的に働かしていき、徐々に体に覚えさせることをします。
偏った運動や負荷がかかった状態が長期間続いているわけなので、筋肉も本来の機能を忘れ、動かそうとしても働かないことが多いのです。
そこで、まずは電気刺激によって臀部の筋肉群に「こうやって動かすんだよ」という教育をしていきます。その繰り返しにより、次第に筋肉が本来の働きに戻り、プラスエクササイズをすることによって筋肉が本来の働きを身につけられるのです。
他にも、足部アーチの低下により下腿がtoe-out(トゥーアウト)になり、膝関節の不安定性になるケースもあるため、その場合は足部アーチのアプローチも行っていきます。
少しづつ膝の運動が可能になってくると、半月板が機能し、軟骨に栄養を与え、さらに関節可動域の改善が見込めます。
日常生活中に痛みが強く出てくる場合はサポーターをすることで痛みを大幅に減らすこともできます。
専用のサポーターを使用してみましょう。

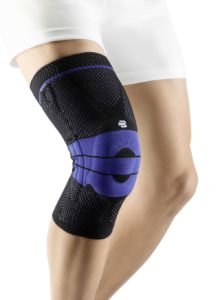
変形性膝関節症による痛みの改善には長期間必要ですが、手術をしなくても痛みが引くケースは多いです。もちろん手術後の違和感もリハビリはできます。
患者様が見逃されてきたこれら治療をぜひ試してみてください。
小平市の膝痛のことなら、あさば整骨院へ!
膝痛関連記事:
2020年 4月 18日 7:15 PM